¿Por qué es necesaria una reforma a la salud?

A través de un juicioso análisis de las cifras y de los hechos en torno al estado de la salud en Colombia como resultado de la aplicación de la ley 100 de 1993 y de sus múltiples reformas, el autor prueba la innegable realidad solo inexistente para los dueños del negocio, las EPS: Es evidente que el sistema de salud basado en la introducción de agentes privados, la competencia, la focalización y la intermediación financiera, no está orientado a garantizar el principio constitucional de que los colombianos gocen del más alto nivel de salud física y mental.
Por Carlos Julio Giraldo Medellín

Las discusiones sobre la reforma al sistema de salud en Colombia tienen como centro, la defensa o cambio del actual régimen cuyo marco normativo se sustenta en la Ley 100 de 1993, el cual a su vez se enmarca en los procesos de reforma que se llevaron a cabo en la década de la década de los noventa del siglo pasado y que tienen como base ideológica la vigencia del mercado y el desmonte del intervencionismo estatal, proceso que se conoce como el Consenso de Washington.
Con la Ley 100 de 1993 se implementó un nuevo enfoque de la política pública en salud al crearse el Sistema General de Seguridad Social en Salud (SGSSS), conforme a un modelo que sus promotores calificaron de pluralismo estructurado[1], fundado en el aseguramiento y en la competencia regulada, y que otorgó a los particulares la potestad de concurrir para la prestación de los servicios de salud, pero sometidos a la vigilancia y control estatal[2].
Los resultados del modelo de salud que se ha venido implementado desde la entrada en vigor de la Ley 100 de 1993 permiten evidenciar que no se han logado los objetivos derivados de los principios constitucionales: la universalización del acceso a la salud y garantizar la satisfacción del derecho para todos los ciudadanos en la totalidad del territorio nacional.
Además de no lograrse aún la universalización, la satisfacción del derecho a la salud para todos los colombianos se ve obstaculizada por la falta de atención médica de forma oportuna, la negación en la prestación de servicios médicos especialmente en el nivel especializado, de procedimientos quirúrgicos, tratamientos y suministro de medicamentos por parte de las instituciones aseguradoras quienes someten a los ciudadanos a innumerables trámites, situación que se agrava por acciones y omisiones de las autoridades públicas, desde el nivel central al territorial, que se constituyen en otra vulneración del derecho a la salud, como son el debilitamiento de los programas de salud pública y de la poca o casi nula política de prevención y promoción en salud.
La Salud como derecho
La Organización Mundial de la Salud define la salud como el estado de completo bienestar físico, mental y social, y no solamente la ausencia de afecciones o enfermedades[3]. Esta definición ha venido ampliándose como se observa en la carta de Ottawa para la promoción de la salud[4], en la que se manifiesta que, para alcanzar dicho estado óptimo, un individuo o grupo de individuos debe ser capaz de identificar y realizar sus aspiraciones, de satisfacer sus necesidades y de cambiar o adaptarse al medio ambiente. La salud se percibe pues, no como el objetivo, sino como la fuente de riqueza de la vida cotidiana.
Al asumirse el concepto de salud desde el enfoque integral propuesto por la OMS, es necesario reconocer que interactúan una serie de condiciones sociales, ambientales y políticas, las cuales determinan los resultados o efectos de salud. Esto nos permite superar el concepto limitado de salud basado en la ausencia de enfermedades o limitado sólo a los aspectos biológicos y psicológicos, para asumir una mirada integral, interdisciplinaria y multidimensional.
Para alcanzar el derecho al grado máximo de salud que se pueda lograr, la OMS señala que se requiere contar con un conjunto de criterios sociales que propicien la salud de todas las personas, entre ellos la disponibilidad de servicios de salud, condiciones de trabajo seguras, vivienda adecuada y alimentos nutritivos. El goce del derecho a la salud está estrechamente relacionado con el de otros derechos humanos tales como los derechos a la alimentación, la vivienda, el trabajo, la educación, la no discriminación, el acceso a la información y la participación[5]. El enfoque de la salud basado en los derechos humanos se basa en los siguientes principios:
No discriminación: el principio de no discriminación procura garantizar el ejercicio de los derechos sin discriminación alguna por motivos de raza, color, sexo, idioma, religión, opinión política o de otra índole, origen nacional o social, posición económica, nacimiento o cualquier otra condición, por ejemplo, discapacidad, edad, estado civil y familiar, orientación e identidad sexual, estado de salud, lugar de residencia y situación económica y social.
Disponibilidad: se deberá contar con un número suficiente de establecimientos, bienes y servicios públicos de salud, así como de programas de salud.
Accesibilidad: los establecimientos, bienes y servicios de salud deben ser accesibles a todos. La accesibilidad presenta cuatro dimensiones superpuestas:
Aceptabilidad: todos los establecimientos, bienes y servicios de salud deberán ser respetuosos de la ética médica y culturalmente apropiados, y sensibles a las necesidades propias de cada sexo y del ciclo vital.
Calidad: los establecimientos, bienes y servicios de salud deberán ser apropiados desde el punto de vista científico y médico y ser de buena calidad.
Rendición de cuentas: los Estados y otros garantes de los derechos son responsables de la observancia de los derechos humanos.
Universalidad: los derechos humanos son universales e inalienables. Todas las personas, en cualquier lugar del mundo, deben poder ejercerlos.
Dos décadas después de la Conferencia de Ottawa, en 2005 la OMS creó la Comisión sobre Determinantes Sociales de la Salud (CDSS). En el informe final de la Comisión, publicado en agosto de 2008, la Comisión definió los determinantes sociales como “las circunstancias en que las personas nacen crecen, viven, trabajan y envejecen, y los sistemas establecidos para combatir las enfermedades. A su vez, esas circunstancias están configuradas por un conjunto más amplio de fuerzas: económicas, sociales, normativas y políticas[6]. Así mismo, la CDSS propuso tres recomendaciones generales:

En Colombia, gracias a la Sentencia T-60 de 2008, la Corte Constitucional elevó la salud como derecho fundamental y obligó al Estado a unificar los planes de beneficios entre los regímenes y a realizar un programa de reformas para garantizar el goce efectivo del derecho a la salud. Como consecuencia de esta sentencia, se desarrollaron procesos legislativos para llevar a cabo las reformas al sistema de salud en términos de la ley estatutaria y la denominada ley ordinaria. La primea de ellas se concreta en la Ley 1751 de 2015[7], que adopta los elementos y principios del derecho a la salud como derecho y los determinantes sociales de la salud.
Por su parte, el Legislativo no aprueba la ley ordinaria, creándose con ella una situación particular en el sistema de salud colombiano, donde existe una definición amplia del derecho a la salud, de carácter constitucional, pero sin medios y recursos para conseguir los objetivos, lo cual origina grandes insatisfacciones entre los usuarios del sistema, hasta el punto de que se generan dos procesos: primero, pérdida de legitimidad del sistema frente a los ciudadanos quienes consideran que este empeora, pues no satisface las expectativas ni las necesidades de la población y segundo, inestabilidad económica provocada por la crisis financiera de las aseguradoras, generalización de las deudas con los prestadores y falta de oportunidad en la atención a las personas.[8]
Situación del Sistema de Salud en Colombia: negación del derecho a la salud.
A pesar de la entrada en vigor de la Ley 1751 de 2015, las barreras de acceso a la salud se mantienen en Colombia, persistiendo la utilización de la acción de tutela como el mecanismo jurídico eficaz para garantizar la accesibilidad al derecho fundamental a la salud, como se observa en la siguiente gráfica:
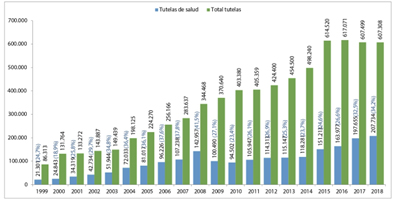
De acuerdo con la Defensoría del Pueblo, con el correr de los años su uso continúa en aumento. Mientras en 2015 cada 3,5 minutos se interponía una tutela por violación al derecho a la salud, en 2018 fue cada 2,5 minutos[9].
La situación ha empeorado en los años posteriores. Según la Defensoría del Pueblo, se evidencia un aumento significativo de las vulneraciones al derecho a la salud. La entidad reporta que entre enero y septiembre de 2022 se presentaron 109.825 tutelas que invocaron el derecho a la salud, es decir 12.203 tutelas mensuales en promedio, superior en 58,31% a las 7.708 tutelas que en promedio se presentaron en 2021, año en el cual la cifra total de tutelas en salud llegó a 92.499 acciones[10]. Así mismo, el 77% del total de tutelas son interpuestas contra las EPS.
Igualmente, en el mismo informe se señala que algunos ejemplos de servicios y tecnologías de salud que son negadas o entregadas de manera inoportuna o insuficiente son para pacientes con tumores o neoplasias con 12,42%, enfermedades del sistema osteomuscular y tejido conectivo (9,88%), enfermedades del sistema circulatorio (9,23%), y enfermedades mentales y de comportamiento (7,27%)[11].
Lo anterior corrobora que a pesar de la sentencia T-760 de 2008 y Ley Estatutaria en Salud, persiste la violación al goce efectivo del derecho a la salud, reflejando las fallas del sistema de salud colombiano basado en el modelo de pluralismo estructurado impuesto desde hace tres décadas, donde persiste la práctica de los operadores privados de imponer barreras en el acceso a los servicios dificultando la posibilidad de que los ciudadanos gocen del derecho fundamental a la salud, en condiciones de dignidad.
Por otra parte, la mercantilización del sistema de salud colombiano también atenta contra la dignidad de los y las profesionales y al conjunto del talento humano en salud. Al respecto, la Encuesta Nacional de la Situación Laboral de los Profesionales de la Salud 2022, realizada por el Colegio Médico Colombiano (CMC)[12], refleja que deja ver que en los últimos tres años ha existido un notorio detrimento de las condiciones laborales de todos los profesionales de la salud.
En relación con la creación de oportunidades laborales, la encuesta arrojó que el 29% de los especialistas, el 24% de los médicos generales, 13% de los residentes y el 25% de otros profesionales trabajan menos de una jornada laboral, lo que podría hablar de falta de oportunidad para algunos grupos de profesionales de salud.
Respecto de los ingresos, la encuesta refleja que la gran mayoría de los médicos generales y especialistas tiene un salario entre tres a cinco millones de pesos, solo el 17% de los médicos generales y el 31% de los especialistas recibe entre seis y nueve millones de pesos, mientras que el 67% por ciento de los demás profesionales de la salud tiene un salario inferior a los tres millones de pesos.
Los bajos salarios se reflejan en la insatisfacción del talento humano en saludo. La encuesta arrojó que el 88% de los médicos generales, el 77% de los especialistas, el 80% de los internos y el 84% de los demás profesionales en salud se siente muy inconforme con el pago que recibe por su trabajo. Además, el 71%, de los especialistas, el 65% de los generales, el 51% de los rurales y el 52% de otras profesiones han tenido problemas en el pago del salario.
Así mismo, el estudio señala que a las altas tasas de disposición laboral, entendida como el porcentaje de profesionales que está desempleado, se deben sumar que la cartera retrasada de los profesionales principalmente esta entre 30 a 90 días, y en los especialistas, entre 180 a 365 días; que un alto porcentaje de los médicos rurales se haya visto afectado por acoso laboral y constricción del ejercicio; y que la remuneración que recibe cualquier médico en Colombia no sirve para compensar los exorbitantes costos de la formación profesional.
Otra de los desastres que ha ocasionado el actual modelo de salud es el relacionado con la intermediación financiera. Mientras que en el año 2022 las cinco EPS con mayores ingresos, Nueva EPS, Sura, Sanitas y Salud Total, sumaron cerca de $34 billones, el total de la deuda que las entidades administradoras de recursos a las clínicas y hospitales asciende a $16.6 billones, representando un incremento del 30% sobre la deuda de 12.7 billones de pesos que se tenía al iniciar el año, según informe de la Superintendencia de Salud.
A esta deuda se deben adicionar los $5,4 billones de las EPS que actualmente se encuentran en proceso de liquidación las que dejaron las EPS ya liquidadas que es de $27,6 billones[13].
Lo anterior significa que, si se suman las deudas de las EPS activas, las que están en liquidación y las ya liquidadas, la deuda total de estas entidades a los hospitales y clínicas asciende a los $48,6 billones.
A modo de conclusión: la necesidad de la reforma
Es evidente que el sistema de salud basado en la introducción de agentes privados, la competencia, la focalización y la intermediación financiera, no está orientado a garantizar el principio constitucional de que los colombianos gocen del más alto nivel de salud física y mental.
Esta concepción del sistema de salud colombiano ha conllevado a que se privilegie el enfoque hospitalario de servicios orientados hacia la atención de la enfermedad, privilegiándose la enfermedad sobre la persona, la atención sobre la prevención, el mercado sobre la salud como derecho.
De ahí la importancia del actual proyecto de reforma a la salud presentado por la ministra Carolina Corcho Mejía, que busca estructurar un nuevo modelo que tenga como centro el respeto y la defensa de la vida y la dignidad humana y la salud como derecho.
Garantizar la plena realización de la salud como derecho implica el desarrollo del enfoque de la atención básica en salud, que en el proyecto de ley se desarrolla a través de la Atención Primaria Integral Resolutiva en Salud -APIRS- (Art. 93), que se enfoca en una estrategia de organización integral cuya meta principal es alcanzar el derecho universal a la salud con la mayor equidad y solidaridad; sus acciones básicas se proyectan hacia el compromiso de dar respuesta a las necesidades básicas de salud de la población, la orientación a la calidad, la responsabilidad, la rendición de cuentas de los gobiernos, la justicia social, la sostenibilidad, la participación y la intersectorialidad[14].
[1] Londoño, J. y Frenk, J. (1997). Pluralismo Estructurado: Hacia un Modelo Innovador para la Reforma de los Sistemas de Salud en América Latina. Banco Interamericano de Desarrollo Oficina del Economista Jefe. Documento de Trabajo 353.
[2] Procuraduría General de la Nación –PNG- (2008). El derecho a la salud en perspectiva de derechos humanos y el Sistema de Inspección, Vigilancia y Control del Estado Colombiano en materia de quejas en salud. Informe elaborado por el Centro de Estudios de Derecho, Justicia y Sociedad –DeJuSticia–. Bogotá, D.C.
[3] Esta definición se encuentra en el Preámbulo de la Constitución de la Organización Mundial de la Salud, adoptada por la Conferencia Sanitaria Internacional, celebrada en Nueva York del 19 de junio al 22 de julio de 1946 y entró en vigor el 7 de abril de 1948. La definición no ha sido modificada desde 1948.
[4] Organización Mundial de la Salud (1986). Primera Conferencia Internacional sobre la Promoción de la Salud: Hacia un nuevo concepto de la salud pública. Ottawa, Canadá.
[5] Organización Mundial de la Salud (2022). Salud y derechos humanos.
[6] Organización Mundial de la Salud (2009). 62ª Asamblea Mundial de la Salud. Comisión sobre Determinantes Sociales de la Salud. Informe de la Secretaría.
[7] Ministerio de Salud. Ley 1751 de 2015, “Por medio de la cual se regula el derecho fundamental a la salud y se dictan otras disposiciones.”
[8] Suárez-Rozo LF., Puerto-García S, Rodríguez-Moreno LM, Ramírez-Moreno (2017). La crisis del sistema de salud colombiano: una aproximación desde la legitimidad y la regulación. Revista Gerencia Política en Salud. Pontificia Universidad Javeriana. Bogotá D.C., 16 (32): 34-50, enero-junio de 2017.
[9] Instituto Nacional de Salud (2020). Las tutelas: como mecanismo de acceso a los servicios de salud. Boletín Técnico Interactivo No. 15.
[10] Defensoría del Pueblo (2022). Tutelas en salud aumentaron 58,31% en el promedio mensual a septiembre de 2022 frente a 2021. Sala de prensa. Nota publicada el 04 de diciembre de 2022.
[11] Defensoría del Pueblo (2022). Op. Cit.
[12] Colegio Médico Colombiano (2022). Panorama profesional de los médicos en Colombia del 2019 al 2022.
[13] Infobae. EPS liquidadas dejan millonarias deudas denunció la Superintendencia de Salud. Publicado el 30 de noviembre de 2022.
[14] Macinko, J., Montenegro, H. y otros (2007). La renovación de la atención primaria de salud en las Américas. Revista Panamericana de Salud Pública; 21(2/3) 73-84, feb.-mar. 2007.
